La diabetes mellitus se acompaña de la incapacidad de absorber glucosa y su posterior acumulación en la sangre. La enfermedad de tipo 2 se presenta en una forma más leve que la de tipo 1. La base del tratamiento de la enfermedad es la dieta y la medicación.
Diabetes tipo 2: características de la enfermedad
Para su funcionamiento normal, el cuerpo necesita un suministro constante de energía, que se produce a partir de los alimentos consumidos. El principal proveedor es la glucosa. Para absorber el azúcar en los tejidos, se necesita una hormona: la insulina, que es producida por el páncreas.
En la diabetes tipo 2, la glándula funciona normalmente, pero las células desarrollan resistencia a la hormona. Como resultado, el azúcar no llega a las células, sino que permanece en el plasma sanguíneo. El cuerpo comienza a carecer de energía. El cerebro reacciona a la situación con una señal para aumentar la producción de insulina.Aumentar la concentración de la hormona no cambia la situación.
Poco a poco, la producción de insulina disminuye significativamente, debido al desgaste del órgano y al agotamiento de las reservas, y puede detenerse por completo. La enfermedad se desarrolla gradualmente e inicialmente no presenta síntomas pronunciados. Con una forma avanzada de la enfermedad, puede progresar a la etapa 1.
Razones para el desarrollo
La diabetes tipo 2 generalmente se desarrolla debido al desgaste del cuerpo, por lo que la patología es más común en personas mayores de 40 años.
Pero existen otras razones y factores que provocan el desarrollo de la enfermedad:
- transmisión a nivel genético. Si tienes familiares con diabetes (de cualquier tipo), la probabilidad de desarrollar la condición aumenta en un 50%;
- las personas obesas son más propensas a desarrollar la enfermedad, ya que los depósitos de grasa reducen la sensibilidad de las células y también perjudican el funcionamiento de los órganos;
- dieta compuesta incorrectamente. Consumo frecuente de alimentos dulces, grasos y de rápida digestión;
- bajo consumo de reservas energéticas, se produce con poca actividad física;
- cambios patológicos en el páncreas;
- enfermedades infecciosas frecuentes que afectan el funcionamiento del tracto digestivo;
- agotamiento nervioso y físico, así como estrés y depresión frecuentes;
- aumento frecuente de la presión arterial;
- violación de la ingesta de medicamentos con el desarrollo de efectos secundarios que afectan el funcionamiento de la glándula.
La patología se desarrolla cuando concurren 2 o 3 causas al mismo tiempo. A veces la enfermedad se diagnostica en mujeres embarazadas. En este caso, su aparición está asociada a cambios hormonales en el cuerpo. La enfermedad (normalmente) desaparece por sí sola después del parto.
¿Qué pasa con la diabetes?
La diabetes mellitus tipo 2 (la dieta y el tratamiento farmacológico están interconectados: sin seguir una dieta, tomar medicamentos será ineficaz) afecta el funcionamiento de todo el cuerpo. A medida que la enfermedad comienza a desarrollarse, disminuye la sensibilidad del tejido a la insulina. El páncreas y otros órganos funcionan normalmente.
Sin un tratamiento adecuado, la concentración de glucosa en la sangre aumenta, lo que conduce a la "azucaración" de las células proteicas de la sangre. Este cambio altera el funcionamiento de los órganos. El cuerpo experimenta falta de energía, lo que también provoca fallos en todos los sistemas.
La falta de energía comienza a ser sustituida por la degradación de las células grasas. El proceso va acompañado de la liberación de toxinas que envenenan todo el cuerpo y afectan el funcionamiento de las células cerebrales.
El exceso de azúcar provoca deshidratación; Las vitaminas y minerales beneficiosos se eliminan con agua. El estado de los vasos sanguíneos empeora, lo que provoca la rotura del corazón. También aumenta el riesgo de obstrucción de los vasos sanguíneos por coágulos de sangre. Como resultado, la visión, el hígado y los riñones se ven afectados, ya que estos órganos contienen muchos vasos sanguíneos pequeños. La circulación sanguínea en las extremidades está alterada.
Síntomas de la diabetes tipo 2
En la etapa inicial, la enfermedad avanza sin síntomas visibles. Si no se detecta la enfermedad o no se recibe el tratamiento adecuado, la patología se desarrolla aún más conacompañado de síntomas característicos:
- una sensación constante de sequedad en la boca, acompañada de una sed insaciable. Este síntoma se produce porque se necesita una gran cantidad de líquido para eliminar el exceso de glucosa de la sangre. El cuerpo gasta en él todo el líquido y el agua que llega de los tejidos;
- la formación de una gran cantidad de orina, provocando que la persona vaya al baño con frecuencia;
- aumento de la sudoración, que aumenta durante el sueño;
- aumento de la sequedad de la piel y las membranas mucosas, acompañado de picazón;
- la falta de humedad y la mala nutrición del nervio óptico provocan discapacidad visual;
- las microfisuras y las heridas cicatrizan más lentamente;
- las contracciones arbitrarias del tejido muscular ocurren debido a un mal funcionamiento del sistema nervioso;
- hinchazón de las extremidades acompañada de dolor y entumecimiento;
- debido a la falta de energía, se siente debilidad severa, aumento del apetito y arritmia;
- una fuerte disminución de la inmunidad, que provoca resfriados frecuentes.
En la fase inicial se produce un aumento del apetito, cansancio y necesidad frecuente de líquidos. Para descartar/confirmar diabetes, es necesario ponerse en contacto con su médico de cabecera/pediatra para que le realice un análisis de azúcar en sangre. Al inicio de la enfermedad, basta con ajustar la dieta para el tratamiento.
Etapas
Dependiendo de la gravedad de los síntomas, las características del tratamiento y las complicaciones que surgen de la enfermedad, la diabetes se divide en 4 grados de gravedad.
| Grados de patología | Características principales | Características distintivas |
|---|---|---|
| Luz | La enfermedad se presenta con un ligero aumento de la concentración de azúcar en sangre, lo que provoca aumento de la sed, aumento del apetito y debilidad muscular. No hay cambios patológicos en el funcionamiento del cuerpo. Los ajustes nutricionales se utilizan como terapia. En casos raros se prescriben medicamentos. | En esta etapa, la diabetes se detecta en casos raros, principalmente durante exámenes médicos durante análisis de sangre. La composición de la orina no cambia. Los niveles de glucosa están en el rango de 6-7 mmol/l. |
| Promedio | Los síntomas de la enfermedad aumentan. Hay un deterioro en el funcionamiento de los órganos de la visión y los vasos sanguíneos, se altera el suministro de sangre a las extremidades. No existen anomalías graves en el funcionamiento del cuerpo. El tratamiento es con dieta y medicación. | El nivel de azúcar en la orina es normal; en sangre, el rango es de 7 a 10 mmol/l. |
| Pesado | Los síntomas son pronunciados. Hay un mal funcionamiento grave en el funcionamiento de los órganos (disminución de la visión, presión arterial constantemente alta, dolor y temblores en las extremidades). El tratamiento utiliza un menú estricto y la administración de insulina (la terapia con medicamentos no produce resultados). | Los niveles elevados de azúcar se registran en la orina y la sangre. En sangre, la concentración varía entre 11 y 14 mmol/l. |
| Mayor severidad | El deterioro de la función de los órganos es prácticamente irreversible. La enfermedad no tiene tratamiento, requiriendo un control constante de los niveles de azúcar y su regulación con inyecciones de insulina. | La concentración de glucosa se mantiene en el rango de 15-25 mmol/l. A menudo una persona entra en coma diabético. |
La diabetes leve a moderada es fácil de tratar y controlar el azúcar en sangre. En estas fases no se producen alteraciones importantes en el funcionamiento del organismo. La dieta, la pérdida de peso y la medicación a veces pueden lograr una recuperación completa.
Diagnóstico
La diabetes mellitus tipo 2 (la dieta y el tratamiento se prescriben después del diagnóstico) se determinan mediante métodos de laboratorio. Además, se lleva a cabo un examen del hardware para identificar el desarrollo de complicaciones. Primero, un especialista examina al paciente y descubre cuándo se descubrieron los primeros síntomas de la patología.
Métodos de examen:
- Donar sangre en ayunas. La concentración de glucosa se determina sin la influencia de los alimentos.
- Determine la cantidad de azúcar después de comer o tomar medicamentos que contengan glucosa.
- Se comprueba la dinámica de aumento y disminución del azúcar durante el día. Necesario para determinar la corrección del tratamiento prescrito.
- Entrega de orina para determinar su composición (azúcar, proteínas, acetona). Además de determinar disfunción renal.
- Un análisis de sangre detallado para determinar la presencia de un mal funcionamiento en el tracto gastrointestinal.
- Exámenes de hardware adicionales:
- Ultrasonido;
- ECG;
- dopplerografía;
- capilaroscopia.

Un examen completo le permite determinar la gravedad de la enfermedad y su impacto en el funcionamiento de los órganos. Si se detectan anomalías, el paciente será tratado por varios especialistas dependiendo de qué órganos hayan resultado dañados.
El diagnóstico también es necesario para las personas con riesgo de desarrollar la enfermedad (herencia, sobrepeso, edad superior a 45 años).
Tratamiento de la diabetes mellitus tipo 2
La terapia patológica consiste en un tratamiento complejo. Dependiendo de la gravedad de la enfermedad, el especialista prescribe medicamentos, elabora un menú y prescribe ejercicios físicos para adelgazar.
Medicamentos antihiperglucémicos
La diabetes tipo 2 se trata inicialmente con dieta.Cuando el tratamiento no produce un efecto visible, el especialista prescribe medicamentos que reducen la cantidad de azúcar en sangre. Al inicio del tratamiento, se prescribe 1 tipo de medicamento. Para garantizar la eficacia del tratamiento, la cantidad de medicamentos aumenta gradualmente.
Tipos de medicamentos hipoglucemiantes y sus efectos:
| tipo de drogas | Tu propósito |
|---|---|
| Glinidas y derivados de sulfonilurea. | Recetado para aumentar la producción de insulina del propio cuerpo. |
| Biguanidas y glitazonas | Reduce la producción de glucosa en el hígado y aumenta la sensibilidad de los tejidos al azúcar. Ayuda a reducir el apetito. |
| Inhibidores de la alfaglucosidasa | Reducir la tasa de absorción de glucosa por los tejidos intestinales. |
| Gliptinas y agonistas de los receptores de péptidos similares al glucagón | Aumentan la producción de insulina y al mismo tiempo reducen la concentración de azúcar. |
| Insulina | Favorece la absorción de glucosa por los tejidos corporales. |
| Derivados de tiazolidona | Aumenta la sensibilidad de los receptores celulares a la insulina. |
La mayoría de las veces se prescriben 2 o 3 medicamentos mutuamente compatibles. El uso simultáneo de medicamentos para aumentar la producción de insulina con medicamentos que afectan la sensibilidad de las células a la hormona permitirá lograr una reducción efectiva del azúcar en sangre.
Es peligroso elegir medicamentos usted mismo. Una fuerte disminución de la concentración de azúcar también tiene un efecto perjudicial sobre el funcionamiento del cuerpo. Si el medicamento causa efectos secundarios, será reemplazado por un terapeuta. Si los medicamentos no son efectivos, el paciente pasa a terapia con insulina.
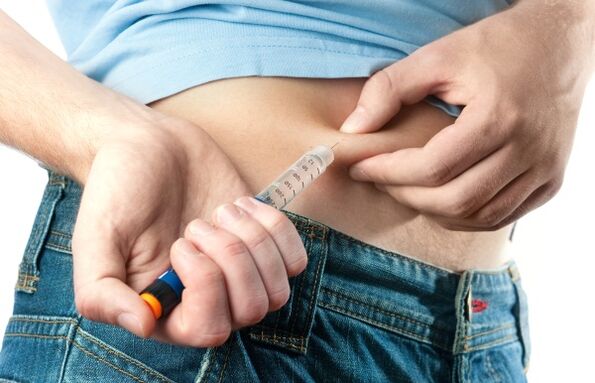
terapia con insulina
La insulina se prescribe como terapia cuando hay una disminución en la producción de la hormona por parte del páncreas. La dosis y el número de inyecciones dependen del tipo de dieta prescrita y del grado de actividad física. A un paciente con sobrepeso y diabetes se le prescribe una dieta baja en carbohidratos, lo que requiere un control más frecuente de las concentraciones de glucosa.
El uso de inyecciones le permite mantener la funcionalidad del páncreas (el órgano no se desgasta debido al aumento de carga). También reduce la probabilidad de desarrollar complicaciones.
Además, el uso de inyecciones permite:
- normalizar la cantidad de azúcar en sangre durante el día;
- mejorar la producción de la hormona por parte de la glándula de forma independiente, en respuesta a un aumento en la concentración de glucosa después de comer;
- reducir la formación de glucosa a partir de compuestos no carbohidratos;
- controlar la producción de glucosa en el hígado;
- Normalizar la producción de lípidos y glucagón.
Las inyecciones son indoloras y se administran mediante una jeringa especial con marcas para controlar la cantidad de medicamento. Los niveles de azúcar se miden antes y después del procedimiento.
Dieta para la diabetes tipo 2. Principios de nutrición
En el tratamiento de la diabetes es necesario seguir constantemente una dieta que dependa de la gravedad de la enfermedad, la presencia de exceso de peso y la actividad física. El menú debe ser acordado con el especialista responsable del tratamiento. Si la cantidad de azúcar cambia (aumenta o disminuye), el terapeuta cambia la dieta.
Al seguir una dieta, se deben observar condiciones importantes:
- la alimentación debe realizarse en determinados momentos, al menos 6 veces al día;
- los alimentos no deben ser ricos en calorías y fácilmente digeribles;
- si tiene sobrepeso, es necesario reducir el contenido calórico de las comidas;
- la cantidad de sal consumida debe ser mínima;
- se excluyen las bebidas alcohólicas y los snacks de comida rápida;
- alto contenido de fruta e ingesta de suplementos vitamínicos para mantener la inmunidad.
Es recomendable preparar los platos sin utilizar aceite o con una mínima cantidad del mismo (se puede hervir u hornear). Es necesario aumentar la cantidad de agua limpia consumida al día. Al crear un menú, tenga en cuenta la presencia de otras patologías (enfermedades del tracto gastrointestinal, corazón, riñones).
Productos prohibidos
La diabetes mellitus tipo 2 (la dieta y el tratamiento darán un resultado positivo con una nutrición adecuada) en una forma leve se puede eliminar eliminando platos y alimentos nocivos de la dieta.
| Productos estrictamente prohibidos | Productos condicionalmente prohibidos |
|---|---|
|
|
La cantidad de consumo de productos condicionalmente prohibidos deberá acordarse con el especialista responsable del tratamiento. Aumentan la cantidad de glucosa, pero de forma gradual. Está prohibido consumir simultáneamente 2 o más tipos de productos de la lista condicionalmente prohibida.
¿Cómo controlar los niveles de glucosa en sangre si tienes diabetes?
La diabetes requiere un control regular de los niveles de azúcar.Para medirlo en casa se utiliza un glucómetro.Es obligatorio tomar medidas diarias por la mañana antes de comer. Si es posible medir a lo largo del día (después de comer, actividad física intensa).
Todos los datos deben registrarse en un cuaderno especial, que debe presentarse al terapeuta en el siguiente examen. La terapia (medicamentos, dieta) se ajustará en función de la dinámica de los cambios en la glucosa. Además, debe realizarse una prueba de laboratorio cada 3 a 6 meses (definida por su médico).
Lista de productos permitidos que indican IG
Si tienes diabetes, puedes consumir los siguientes alimentos en cualquier cantidad, pero teniendo en cuenta su contenido calórico y su IG.
| Lista de compras | IG (índice glucémico) |
|---|---|
| Huevos cocidos | 48 |
| Champiñones cocidos | 15 |
| col rizada | 22 |
| cangrejos de río hervidos | 5 |
| kéfir | 35 |
| Leche de soja | treinta |
| Requesón | 45 |
| queso tofu | 15 |
| Leche desnatada | treinta |
| Brócoli | 10 |
| pepinos | 10 |
| Tomate | 20 |
| Berenjena | 20 |
| Aceitunas | 15 |
| Rábano | 10 |
| manzanas | treinta |
| Pera | 34 |
| Ciruela | 22 |
| Cereza | 22 |
| pan de harina de centeno | 45 |
| eneldo | 15 |
| Ensalada | 10 |
| Gachas de cebada en agua | 22 |
| pastas enteras | 38 |
| Cereales | 40 |
| Pan | 45 |
| Mermelada | treinta |
El terapeuta puede ampliar esta lista, teniendo en cuenta la actividad física y la gravedad de la enfermedad.
Remedios caseros
La diabetes mellitus tipo 2 (la dieta y el tratamiento son condiciones necesarias para prevenir el desarrollo de complicaciones y el desarrollo de la enfermedad) se pueden controlar adicionalmente con remedios caseros. Se recomienda comentar su uso con su médico.
Recetas que normalizan el proceso metabólico del organismo y favorecen la pérdida de peso:
- Mezclar 70 ml de miel y 40 g de canela seca (en polvo) en 0, 4 litros de agua hirviendo. Dejar toda la noche en frío. La bebida se divide en 2 porciones. Utilizar mañana y noche. La duración de la terapia es de hasta 14 días.
- Cocine al vapor 10-12 piezas en 0, 5 litros de agua. hojas de laurel. Utilice 30 ml 3 veces. Curso 10 días. Es necesario realizar 3 cursos con un intervalo de 10 días.
- En lugar de hojas de té, cocine al vapor flores de tila. Beba hasta 2 tazas de té al día.
- Picar finamente 350 g de ajo y perejil y 100 g de ralladura de limón. Remueve y deja hasta 14 días en frío. Tomar de 10 a 12 mg al día.
- Hervir 20 g de judías en 1 litro de agua (4 horas). Consumir hasta 300 ml al día (se puede dividir en porciones). La duración de la terapia es de 31 días.
- Bebidas preparadas en lugar de té (consumir 400 ml al día) de:
- hierbas hierba de San Juan, manzanilla, arándano;
- corteza de álamo temblón;
- alas de frijol;
- Canela entera.

Si hay intolerancia o reacción alérgica, las bebidas se excluyen de la dieta.
Ejercicio físico
Los calentamientos físicos deben realizarse incluso si no hay problemas de peso. Los ejercicios le permiten normalizar el funcionamiento del corazón, los vasos sanguíneos y los órganos respiratorios, así como estabilizar el estado general del cuerpo en su conjunto.
Al hacer ejercicio, es importante tener en cuenta correctamente la carga, ya que el aumento de la quema de calorías provoca rápidamente hambre y la comida después del ejercicio se puede digerir con una gran liberación de glucosa en la sangre.
Deportes recomendados para la diabetes:
- ejercicios con mancuernas;
- paseos por el parque o jogging ligero;
- Bicicleta;
- nadar;
- yoga;
- baile tranquilo.

Se recomienda comentar el tipo de clase con el especialista responsable del tratamiento. Además de dedicar el tiempo necesario al trámite.
Complicaciones de la enfermedad.
Cuando la enfermedad se detecta en un estado avanzado, se ha proporcionado un tratamiento inadecuado oel paciente no siguió las recomendaciones del especialista, pueden ocurrir complicaciones peligrosas:
- Hinchazón.El edema puede desarrollarse no solo externamente (brazos, piernas, cara), sino también internamente en el cuerpo. Dependiendo de la causa del desarrollo del síntoma. Esto puede deberse al desarrollo de insuficiencia cardíaca o renal, que también se desarrolla como una complicación de la diabetes.
- Dolor en las piernas.El síntoma está inicialmente presente durante actividades físicas intensas. A medida que avanza la enfermedad, el dolor también aparece por la noche. Además, aparece entumecimiento de las extremidades y pérdida temporal de sensibilidad. Puede haber una sensación de ardor.
- La aparición de úlceras.Debido al mayor contenido de azúcar, las heridas cicatrizan mal y tardan mucho, lo que conduce al desarrollo de úlceras abiertas. El terapeuta recomienda tratar con cuidado incluso los cortes pequeños hasta que la herida esté completamente curada.
- Desarrollo de gangrena.. En la diabetes, se altera el estado de los vasos sanguíneos, lo que puede provocar su obstrucción. Muy a menudo, este fenómeno se observa en las extremidades. Como resultado de la formación de un coágulo de sangre, la sangre fresca con oxígeno y nutrientes no fluye hacia la mano o el pie. Se produce la muerte del tejido. Inicialmente hay enrojecimiento, acompañado de dolor e hinchazón. Si no hay tratamiento, eventualmente se volverá azul. Se amputa la extremidad.
- Aumento/disminución de la presión.Los cambios en los niveles de presión arterial a menudo ocurren debido a una disfunción renal.
- Con el.Esta afección puede ocurrir con un fuerte aumento o disminución de la concentración de glucosa (debido a una sobredosis de insulina). O debido a una intoxicación grave del cuerpo con toxinas que se producen durante la formación de energía a partir de las células grasas. Al mismo tiempo, el paciente se cubre de sudor frío y pegajoso, el habla se vuelve confusa y queda inconsciente. Cuando aumenta la glucosa, aparece un olor característico a acetona. Luego hay pérdida del conocimiento. Sin ayuda, es posible una muerte rápida.
- Discapacidad visual. Debido a una mala nutrición del tejido y los nervios oculares. Inicialmente, aparecen manchas y un velo y, gradualmente, puede aparecer una ceguera total.
- Función renal deteriorada.Debido a la gran carga sobre el órgano, se desarrolla insuficiencia renal.
Al tratar la diabetes, se puede evitar el desarrollo de consecuencias. La detección oportuna de la aparición de complicaciones eliminará su progresión.
Guías clínicas para la diabetes tipo 2
Si se detecta diabetes, se requiere una visita urgente al médico y una prueba de azúcar. Si se confirma la enfermedad, será necesario un examen completo. A continuación, es necesario seguir todas las recomendaciones del especialista responsable del tratamiento (dieta, medicamentos, ejercicio). Asegúrese de controlar su concentración de azúcar en sangre. Si la condición cambia, el médico tratante debe ajustar el tratamiento.
La diabetes mellitus puede desarrollarse gradualmente y detectarse en una etapa intermedia. En el tipo 2, la dieta es la base del tratamiento. En casos avanzados, se requieren medicamentos o inyecciones de insulina.













































































